השליה, הינה איבר הנוצר ברחם, באיזור השרשת העובר, והינה מקשרת בין קיר הרחם והעובר דרך חבל הטבור. דרך השליה מקבל העובר אספקת דם, חמצן וחומרי מזון נוספים החיוניים להתפתחותו. השליה, גדלה במהלך ההריון במקביל לגדילת העובר. בסוף ההריון, השליה שוקלת כמחצית הקילוגרם.
סיסי השליה, הינם מבנים קטנים בשליה הנוצרים בשלבי ההריון הראשונים מתאי העובר – כלומר קיים בהם מטען תורשתי, הזהה לזה של העובר. לכן, בבדיקתם ניתן לבדוק את החומר הגנטי של העובר.
בדיקת סיסי השליה, CVS (chrorionic villus sampling)
מאפשרת לאבחן מצבים שונים בעובר, כמו תסמונת גנטיות הקיימות בעובר או לחילופין להראות את תקינות של המטען התורשתי שלו.
הבדיקה מתבצעת בשלבים מוקדמים של ההריון – בד"כ בין השבועות 12-14 להריון, ויכולה להיעשות בשני אופנים: בדיקה דרך דופן הבטן, או בדיקה בדרך נרתיקית. בשני המקרים, נלקחת דגימה מהשליה המועברת לאנליזה במעבדה. תוצאותיה של הבדיקה, מאפשרות יכולת קבלת החלטה מושכלת באשר לגורל ההריון, בדומה לבדיקת מי השפיר.
בדיקת סיסי השליה, יכולה לאבחן הפרעות גנטיות שונות כמו:
א. הפרעות הקשורות לכרומוזומים – בכל תא בגוף קיימים 46 כרומוזומים, בהם מצוי ה DNA העוברי (23 באים מהאב ו- 23 מהאם). כל שינוי במספר, מבנה, גודל, שברים, חילופי מקומות ועוד, עלולים לגרום להופעת תסמונת גנטית. למשל, בתסמונת דאון קיים כרומוזום עודף במקום 21, ולכן לעובר 47 כרומוזומים בכל תא בגופו.
ב. מוטציות הגורמות למחלות גנטיות. הבדיקת יכלה לזהות נשאות או מחלה גנטית מסוימת. המחלות נגרמות עקב שינוי גנטי הקרוי "מוטציה". כאשר אחד או שני ההורים נשאים של מוטציה של מחלה תורשתית מסוימת, קיים סיכון שהעובר יהיה לוקה בתסמונת הקשורה במוטציה זו, למשל כמו במחלת טיי זקס, ציסטיק פיברוזיס, X שביר ועוד.
מה נבדק בבדיקת בבדיקת סיסי השליה?
ניתן לקבל תשובה מהירה ל- 5 כרומוזומים תוך 72 שעות, כולל לתסמונת דאון. בדיקה זו, מומלצת לצורך קבלת תשובה מהירה. הבדיקה אינה כוללת את כל הכרומוזומים, ולכן תשובה תקינה שלה אינה שוללת בעיה בכרומוזום אחר, ולכן יש לחכות לתשובה מלאה של כל החומר התורשתי. הכרומוזומים הנבדקים בבדיקה המהירה הם: 21, 13, 18, X, Y.
נבדק הצ'יפ הגנטי – aCGH – comperative genomic hybridization היכולה לזהות מעבר לבדיקת הכרומוזומים הרגילה, גם עודפים או חסרים של חומר גנטי על פני הכומוזומים. מספר הכרומוזומים נשאר תקין, אך יתכן עודף או חסר של מקטעים שלהם. הבדיקה משתמשת במרקרים פלואורוסנטים ובדגימת ביקורת מאדם בריא.
בדיקת ריצוף אקסומי (אקסום) – זוהי בדיקה חדש יחסית ומשוכללת יותר מן הצ'יפ הגנטי, שכן היא בודקת גם את הבסיסים המרכיבים את הגנים השונים, ולכן הינה משוכללת יותר מן הצ'יפ הגנטי. הבדיקה ניתנת להיעשות רק לאחר אישור יועץ גנטי, ונבדקים בד"כ גם שני בני הזוג (אקסום טריו).
חשוב לזכור, כי הבדיקה הינה לגנטיקה של העובר בלבד, ואינה יכולה לזהות מומים מבניים בעובר, או מחלות רקע אימהיות כמו סוכרת למשל, או ליקויים על רקע גדילה לא תקינה של העובר ברחם – אלא אם היא על רקע גנטי.
מהן האינדיקציות לבדיקה?
- בדיקת אולטראסאונד מוקדמת שאינה תקינה, בעיקר מדובר בדיקת שקיפות עורפית לא תקינה.
- סיפור משפחתי של מחלות רקע תורשתיות, עם נשאות של ההורים , או עוברים שלקו בתסמונות כאלו בהריונות עבר.
- גיל מבוגר של האם (ע"פ משרד הבריאות – גיל אם מעל 35), המגביר את הסיכון לתסמונות כרומוזומליות כמו תסמונת דאון למשל.
- רצון אישי של ההורים
הבדיקה פחות מומלצת בהריונות מרובי עוברים, מחשש לערבוב בין דגימות שני העוברית – הכל תלוי במיקום השליות ובניסיון הבודק.
תנאים מוקדמים לביצוע הבדיקה כוללים: גיל הריון מדויק, תקינות העובר עד לביצוע הבדיקה, היותו עובר בודד, ידיעה של סוג דם האם, בחינת ההיסטוריה הרפואית של בני הזוג לגבי מחלות תורשתיות במשפחה (רצוי ומומלץ ייעוץ גנטי טרם הבדיקה).
בדומה לדיקור מי שפיר, הבדיקה אינה דורשת אשפוז, ואין הגבלות לגבי מזון ושתיה לפניה או לאחריה. במידה והבדיקה מתבצעת דרך הנרתיק, יש למלא את שלפוחית השתן, ולא לרוקנה טרם הבדיקה.
אופן הבדיקה
הבדיקה יכולה להיערך או דרך דופן הבטן, או דרך הנרתיק – הכל תלוי במיקום השליה, מבנה הרחם (למשל רחם שרירני), זיהום נרתיקי ועוד הנבדקים טרם ביצוע הפעולה (נבדקת גם תקינות העובר – חיותו). משך הבדיקה כ- 5-10 דקות מרגע סיום ההכנה הסטרילית של הבטן או הנרתיק. מראשיתה ועד סופה של הפעולה הפולשנית, היא מנוטרת באולטראסאונד!
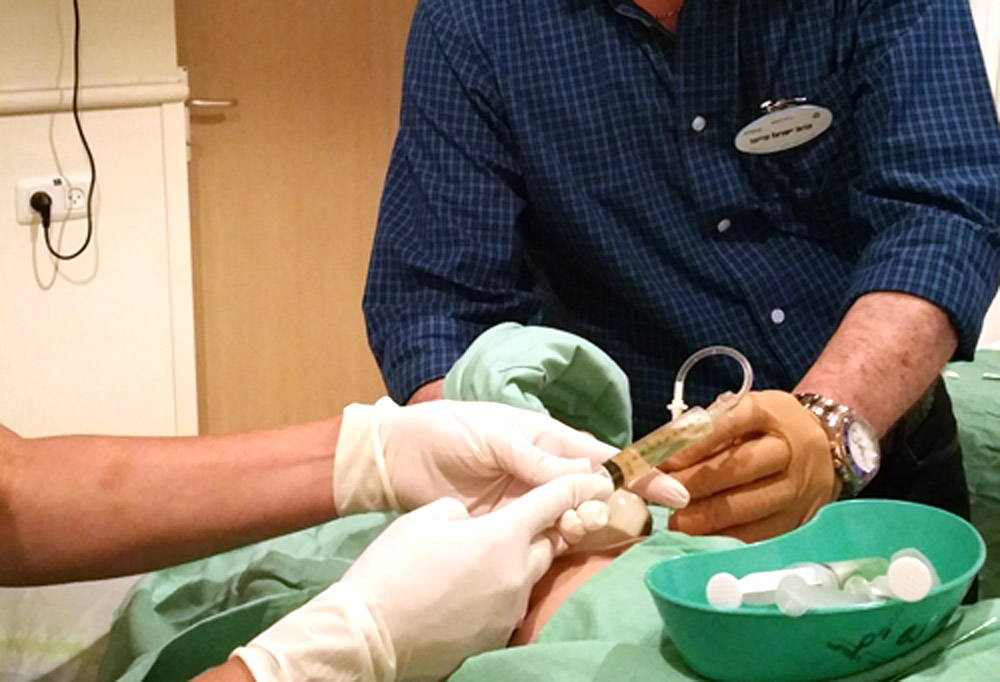
- דיקור דרך הבטן – מבוצע בדרך כלל כאשר השליה קדמית, ואז הגישה אליה קצרה דרך דופן הבטן. לאחר אלחוש מקומי של דופן הבטן, מוחדרת דרכה מחט אל השליה דרך קיר הרחם, נשאבים מעט סיסים, והמחט מוצאת.
- דגימה דרך הנרתיק – מבוצעת בדרך כלל כשהשליה אחורית ואינה נגישה דרך דופן הבטן. הרופא משתמש בספקולום (מפסק נרתיקי) על מנת לצפות בצוואר הרחם הבולט לנרתיק, ודרכו מוחדר קטטר מתכתי או פלסטי, העובר ישירות דרך צוואר הרחם אל השליה, ממנה נשאבים הסיסים. בתום השאיבה, מוצא הקטטר החוצה. הבדיקה בד"כ אינה כואבת, אם כי אינה נעימה. החומר הנשאב, נשלח ישירות למעבדה.
נשים עם סוג דם Rh שלילי, תקבלנה זריקת חיסון, כנדרש, מיד עם תום הפעולה. לאחר הפעולה, יש להמתין עוד כ-20-30 דקות בבית החולים, ואחר כך ללכת למנוחה בבית. המנוחה בדרך כלל כ-3 ימים, והינה דומה לזו הקיימת בבדיקת מי השפיר, בהסתייגות אחת – בבדיקה זו , בניגוד לצ'יפ הגנטי, יתכן דימום קל מן הנרתיק (כסיבוך חולף בדרך כלל, ולא כתוצאה מכל בדיקה נרתיקית).
את נוהל ההתנהלות לאחר הבדיקה ניתן לראות באתר זה, בהנחיות לאחר דיקור מי שפיר.
תוצאות
תוצאות סופיות של הבדיקה מתקבלות בד"כ תוך מספר ימים עד שבועיים. יש לקחת בחשבון, שלעיתים (יש הטוענים עד 5% מהמקרים) קיימת אפשרות שהבדיקה לא תתן כלל תוצאה, או שתתקבלנה תוצאות שאינן חד משמעיות. במקרים אלו, רצוי לבצע בהמשך ההריון דיקור מי שפיר.
קיימים שני מצבים, בהם למרות שמתקבלות תוצאות, הן עלולות שלא לשקף נכונה את מצב העובר:
א. confined placental mosaicism (CPM) ב- 1-2% מהבדיקות קיימת מוזאיקה בתאי השליה, כך שהבדיקה מעלה חשד לבעיה כרומוזומלית, למרות שהעובר אינו חולה או נשא. במקרים אלה, 1 מתוך 10 עוברים מתברר בסוף כחולה. חשד למוזאיקה, מפנה את האישה לדיקור מי שפיר.
ב. זיהום הבדיקה על ידי תאי האם (בעוברים ממין נקבה) – אם נלקחת דגימה מתאי האם במקום מהעובר (מהרחם בד"כ).
סיבוכים
הסיכוי להפלה עקב הבדיקה, דומה לשל דיקור מי השפיר. קיימת חשיבות לניסיון הרופא המבצע את הבדיקה.
סיבוכים אפשריים נוספים, הינם דליפת מי שפיר, זיהום המלווה בחום וצמרמורות, דימום לדני.
מומלץ לפנות לבדיקת רופא או למיון במקרים הבאים:
- הופעת חום וצמרמורות
- ירידת מים
- דמם לדני (תתכן החתמה חולפת שך פד או תחתונים)
- התכווצויות חזקות של הרחם שאינן פוסקות
- אודם ונפיחות באיזור הדיקור בבטן